Колоректальный рак
 1823
1823 
Содержание:
Колоректальный рак – болезнь, широко распространенная в мире. По числу заболеваемости она уступает только онкологии дыхательных путей. По некоторым данным, на тысячу человек приходится 30 больных колоректальным раком, при этом число заболевших растет. Причина высокой заболеваемости заключается в затянутом развитии опухоли: этот процесс часто занимает десятилетия. В основной группе риска находятся мужчины и лица пожилого возраста.
Что такое колоректальный рак
Колоректальный рак (КРР) – это объединяющее название для двух типов злокачественных опухолей: в прямой кишке и в остальном толстом кишечнике (сигмовидной, ободочной и слепой частях). Их объединяет анатомически близкое расположение, схожесть причин развития и некоторые аспекты терапии. Однако это абсолютно разные заболевания, которые по-разному диагностируются, лечатся и проявляются. Единое название используется для удобства профилактических мероприятий и закреплено в едином Медицинском Классификаторе Болезней с кодом С18.
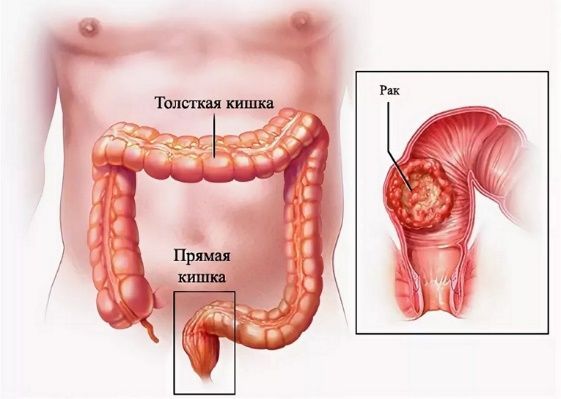
Опухоль образуется в слизистом канале кишечника, проходя стадии трансформации до раковой. Злокачественному образованию предшествует доброкачественное – полип. Если он гиперпластический (воспалительный), то опасности рака нет. Но образование может быть и аденомой – отростком, клетки которого часто подвергаются мутации и вызывают злокачественное изменение. Это превращение называется дисплазией, на клеточном уровне – микросателлитной нестабильностью.
При возникновении колоректального рака увеличивается число полипов в любой из частей кишечника. У женщин заболевание чаще появляется в ободочной кишке, у мужчин – в толстой. Первый тип протекает более агрессивно и показывает сниженную выживаемость для пациента. Клинически доказано, что КРР разных типов может появляться в разных местах одного кишечника одновременно.
Причины болезни
На сегодняшний день известны следующие причины появления колоректального рака.
Питание. Большинство новообразований находятся в тех участках пищевода, где задерживается пища. Поэтому ее роль в возникновении рака велика. Известно, что европейское и американское население, потребляющее высокобелковые продукты, страдает КРР чаще, чем африканцы, диета которых состоит преимущественно из растительной пищи.
Канцерогенные продукты с высоким содержанием белка приводят к росту патогенных бактерий в кишечнике, вызывающих воспаление. На почве хронического воспалительного процесса может вырасти полип. К таким продуктам относятся:
- фастфуд;
- колбасы;
- жареное мясо.
Пища с клетчаткой, наоборот, питает полезные кишечные бактерии, поддерживает микрофлору желудка и легко выводится из организма. К ней относятся:
- фрукты;
- овощи;
- каши.
Вредные привычки. Клиницисты предполагают негативное влияние алкоголя из-за того, что чрезмерное употребление этилового спирта поражает слизистую оболочку кишечника. Возникшее хроническое воспаление способствует мутации клеток и появлению образований. Тип алкоголя не имеет значения в отличие от употребляемого количества. К фактору возникновения КРР традиционно относят и потребление табачных изделий.
Наследственность. Статистика Мичиганского университета гласит, что у одной восьмой всех больных раком причина заболевания была наследственной. Сегодня можно сдать генетический тест на наличие одного из генетических синдромов, вызывающих КРР. Они названы по именам ученых:
- Тюрко – полипы в толстом кишечнике, образования в центральной нервной системе;
- Гарднера – предраковое состояние кишечной слизистой сочетается с образованиями мягких тканей;
- Линча – поражение правой стороны кишечника, в основном у молодых.
Другие причины. К колоректальному раку приводят различные заболевания. Главные из них – язвенные болезни кишечника (болезнь Крона, язвенный колит), но это могут быть также ожирение, сахарный диабет. В группе риска находятся пожилые люди и те, кто ведет малоподвижный образ жизни.
Симптоматика
На ранних стадиях КРР не проявляется сильной болью. В дальнейшем болезненность носит кратковременный и нестабильный характер, часто принимается за желудочный дискомфорт. Сильная боль сигнализирует о терминальных стадиях, когда отказывает простата и опухоль широко прорастает в брюшину.
Ранние признаки болезни:
- хроническая усталость;
- кислая отрыжка;
- тошнота до рвотных позывов;
- выделение газов;
- нет ощущения полного опустошения по опорожнении;
- тяжесть в области органов пищеварения;
- редкие боли.
Поздние симптомы зависят от положения опухоли. Часто она возникает в правой части ободочного отдела, потому что здесь широкий просвет и полость имеет жидкую консистенцию. Данный тип проявляется тошнотой, болевыми ощущениями, гноем и кровью в кале. В левой более узкой части образование давит на органы и быстрее дает о себе знать: запор сменяется жидким стулом. При раке прямой кишки опорожнение ленточными выделениями с примесью гноя и крови сопровождается болью, нет ощущения полного опорожнения.
На всех этапах КРР сопровождается общими признаками рака: интоксикацией и анемией. При отравлении содержимое кишечника застаивается и гниет; продукты гниения всасываются в кровь. Это приводит к быстрой утомляемости. Анемия вызывается разрушением сосудов при онкологии и хроническими кровотечениями.
Типы рака
Виды онкологического заболевания разделяются по направлению роста опухоли в кишечнике, по наименованию клеток, из которых она состоит, и по стадии развития болезни.
По форме разрастания
Злокачественные образования могут двигаться вверх от стенки кишечника, напоминая полип, который закрывает кишечный проход. Данный тип называется экзофитным. При противоположной эндофитной форме опухоль движется внутрь тканей, как бы врастая в них. Такое разделение характерно и для других типов рака, например матки.
По типу раковых клеток
- Аденокарцинома – рак с низкой долей положительного прогноза, которым страдают 8 из 10 болеющих колоректальной онкологией. Образуется в железистых тканях. Чаще им страдают лица, чей возраст от 50 лет.
- Перстневидноклеточный – заболевание без положительного исхода после 2–3 лет развития. Диагностировано у 4 % пациентов. Название связано с ободочной формой опухоли.
- Солидный. Встречается так же редко, как и перстневидный. Формируется в железистой ткани. Под микроскопом имеет вид пластинки, а его клетки очень трудно распознать.
- Плоскоклеточный и меланома – формы, характерные для прямой кишки. Первый тип метастазирует на ранних этапах болезни, а второй возникает из-за превышенной концентрации меланоцитов в коже.
По стадии рака
Ширина разрастания злокачественных образований определяет степень заболевания. На первой стадии опухоль находится в слизистой оболочке, на следующей она уже располагается в кишечной стенке, но не разрастается в брюшную полость. Затем метастазы попадают в лимфоузлы. На заключительной стадии метастазы распространяются на другие органы.
Диагностика
На сегодняшний день несложно выявить КРР при своевременном обращении больного. Используются следующие способы.
Ректальное обследование. Врачебный осмотр кишечника пациента пальцевым методом. Применяется как первичная диагностика, верно выявляющая рак в 70 % случаев. Таким же способом выявляются и другие заболевания, например геморрой.
Ректороманоскопия. Диагностика с помощью трубки со специальной осветительной лампочкой на конце. Она помещается в задний проход пациента, благодаря чему можно исследовать до 25 см кишечника, а также взять пробу для биопсии.
Колоноскопия. Обследование, при котором в кишечник пациента через толстую кишку вводится трубка с фонариком и камерой. Выполняется как с наркозом, так и без него. На сегодняшний день это наиболее информативный метод исследования КРР.
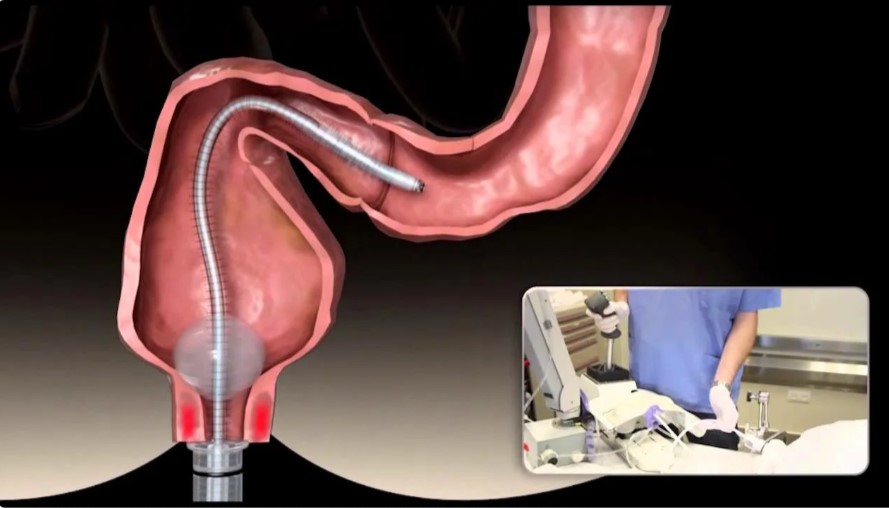
Ирригоскопия. Это рентгенологический способ проверки, при котором пациенту вводится контрастное вещество через клизму. Метод обладает высокой степенью информативности. Проводится, если колоноскопия по каким-то причинам невозможна.
Аппаратные методы диагностики. К ним относятся МРТ и КТ-обследования кишечника и органов малого таза при подозрении на рак ободочной кишки и прямой соответственно. Для установления степени поражения брюшной стенки прибегают к УЗИ, сочетая его с колоноскопией.
Анализ крови. Для установления рака сдают анализы на вещества жизнедеятельности злокачественных опухолей (онкомаркеры). К маркерам колоректального рака относятся РЭА и СА-19.9. Также проба крови выявляет сопутствующую онкологии анемию.
Обследование кала. Тест на скрытую кровь, гной и другие примеси позволяет установить или опровергнуть патологию кишечника, а также определить ее масштаб в случае положительного результата.
Лечение
На начальных стадиях рака, когда еще не произошло метастазирование в лимфатические узлы, опухоль вырезают. В остальных случаях к хирургическому методу добавляется химиотерапия либо локальная лучевая терапия в случае злокачественного образования прямой кишки.
Хирургический метод. При нетяжелом поражении ободочной кишки образование вырезают с помощью эндоскопа. В случае более высоких стадий удаляется кишечник целиком или его часть. При метастазировании органов извлекаются также метастазы, причем наиболее удачным считается небольшое их количество в печени и легких. Иногда опухоль неоперабельна, тогда кишка выводится на живот. Мимо пораженного участка в брюшине протягивается обходной путь. Пораженную прямую кишку оперируют также в зависимости от стадий заболевания. На ранних этапах хирургия не дополняется лучевой и химиотерапией, на поздней стадии именно результат этих процедур говорит о том, можно ли проводить операцию. Лишь иссечение опухоли продлевает жизнь пациента.
Химиотерапия. Лечение назначают после операции в случае КРР с метастазами. Терапию начинают в срок не позднее 4 недель. Если химиотерапия осуществляется перед операцией, то после необходим курс лекарственного лечения в полгода. Неоперабельные опухоли ободочной кишки также подвергаются химиотерапии, прямой – химии, лучевому облучению и курсам ХТ, убивающим остаточные микрометастазы.
Лучевая терапия. Применяется при колоректальном раке прямокишечного отдела высоких стадий в качестве дополнения к хирургическому вмешательству. Также ее включают в курс лечения неоперабельных прямокишечных опухолей. КРР ободочной кишки редко лечится с применением данного метода. Терапия проводится еженедельно.
Профилактика
Для предупреждения колоректального рака рекомендуется следовать простым правилам.
- Раз в 3 года посещать врача соответствующей специализации и проходить ректальное обследование.
- Раз в год проверяться с помощью колоноскопии после 45 лет.
- Вести подвижный образ жизни, избегать длительного сидения за рабочим столом.
- Отказаться от канцерогенных продуктов в пользу богатых клетчаткой овощей, фруктов и каш.
- Прекратить злоупотребление алкоголем и сигаретами.
- В случае выявления полипов не оставлять их без лечения, потому что появление даже одного из них повышает риск КРР на 20 %.
- Не оставлять без внимания заболевания слизистой оболочки кишечника, которые переходят в колоректальный рак у каждого 25-го пациента.
Прогноз и выживаемость
Выживаемость при заболевании зависит:
- от стадии рака, на которой он был обнаружен;
- структуры раковых клеток;
- их устойчивости к лечению.
Смерть от КРР ободочной кишки чаще всего происходит, когда метастазы попадают в печень или если происходит ее метастазирование вместе с легкими и лимфоузлами. После лечения прямокишечной опухоли могут возникнуть рецидивы, ухудшающие положительный прогноз. Летальный исход также имеет место при появлении метастазов в печени. Хорошо поддается лечению онкология ранних стадий без перехода болезни в область лимфатических узлов.
Вывод
Операция является важнейшим методом в терапии КРР. Но лечение по ОМС не всегда позволяет вовремя выполнить хирургическое вмешательство.